Стеноз чревного ствола (синдром Данбара) - симптомы и лечение
Что такое стеноз чревного ствола (синдром Данбара)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Пузанова Сергея Юрьевича, малоинвазивного хирурга со стажем в 32 года.
Над статьей доктора Пузанова Сергея Юрьевича работали литературный редактор Вера Васина, научный редактор Динар Сафин и шеф-редактор Маргарита Тихонова.

Малоинвазивный хирург
Cтаж — 32 года
Кандидат наук
Елизаветинская больница на Вавиловых, Поликлиника Елизаветинской больницы
Определение болезни. Причины заболевания
Компрессионный стеноз чревного ствола (Celiac artery compression syndrome, или синдром Данбара) — это комплекс симптомов, который возникает после сдавления чревного ствола. Из-за нехватки кровотока в артериях, питающих желудок, селезёнку и печень, у пациента появляется боль в животе после приёма пищи, нарушается стул, постепенно снижается вес.
Со временем стеноз приводит к появлению хронической абдоминальной ишемии — постоянному кислородному голоданию желудка, печени и селезёнки [2]. Состояние может осложниться развитием язвы желудка, двенадцатиперстной кишки и истощением.
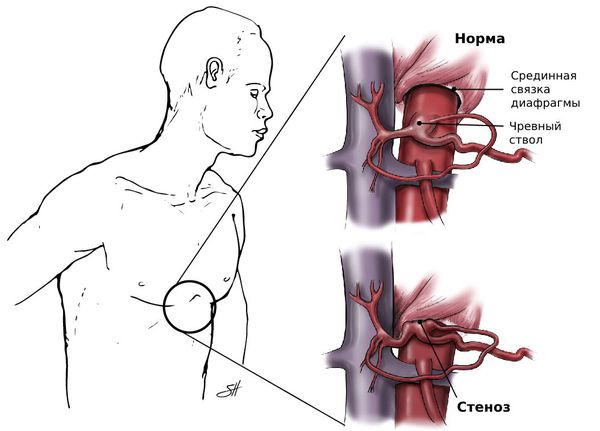
Впервые компрессию чревного ствола описал американский врач J. D. Dunbar в 1965 году [1]. Она есть у 10–24 % людей в мире [3][5].
Обычно стеноз чревного ствола протекает бессимптомно. Признаки нарушения возникают только у 1–5 % людей с этой патологией из-за сниженного притока крови к желудку и другим органам. В основном симптомы возникают у молодых людей 23–35-ти лет, из них 47 % женщин и 53 % мужчин [3][5].
На развитие компрессионного стеноза в первую очередь влияют врождённые анатомические особенности:
- высокое отхождение чревного ствола от брюшной аорты;
- расположение чревного ствола в грудном сегменте аорты;
- узкая грудная клетка (астеническое телосложение);
- низкое расположение диафрагмы, её ножек и срединной дугообразной связки;
- множество нервных узлов солнечного сплетения в месте отхождения чревного ствола от аорты [4][9].
Основными факторами перехода бессимптомной формы стеноза в клинически значимую являются:
- курение;
- нарушение реологических свойств крови (её сгущение, склонность к тромбообразованию);
- формирование атеросклеротической бляшки в устье чревного ствола;
- анемия;
- избыточная физическая нагрузка.
Внешний (экстравазальный) стеноз может долго протекать бессимптомно и проявиться только в пожилом возрасте с развитием генерализованного атеросклероза и образованием атеросклеротической бляшки в чревном стволе. В этом случае тактика лечения несколько отличается от тактики ведения молодых пациентов. Подробнее об этом поговорим ниже, в разделе «Лечение».
Симптомы стеноза чревного ствола
- боль в животе после приёма пищи;
- диспепсические расстройства: изжога, тошнота, горечь во рту, проблемы со стулом;
- прогрессирующая потеря веса;
- слабость и утомляемость;
- неспецифические психоэмоциональные расстройства, такие как депрессия, неврозы, зацикливание на своей болезни;
- жалобы, связанные с сопутствующими заболеваниями.
Боль в животе носит тянущий или ноющий характер. Обычно возникает через 15–20 минут после приёма пищи и самостоятельно проходит через 40–90 минут. Как правило, локализуется в верхних отделах живота (в эпигастрии), но иногда из-за связи чревного сплетения с другими зонами боль возникает в правой и левой подвздошной области, под правым подреберьем или вокруг пупка. Ещё одной причиной болей в животе может стать физическая нагрузка или психоэмоциональное напряжение [7].

Диспепсические расстройства, в отличие от боли в животе, беспокоят пациентов не только после приёма пищи. Зачастую они становятся постоянными и плохо поддаются медикаментозной терапии.
Из-за боли и тошноты после приёма пищи пациенты часто боятся есть и постепенно начинают худеть. От недоедания и плохого кровоснабжения возникает слабость и утомляемость. Иногда вес не снижается, но набрать его при стенозе не получается.
Во время гастроскопии у людей со стенозом чревного стола часто выявляют грыжу пищеводного отверстия диафрагмы (ГПОД), а при УЗИ органов брюшной полости — желчнокаменную болезнь. Эти сопутствующие заболевания плохо сказываются на выраженности симптомов и качестве жизни пациента.
ГПОД, как правило, проявляется жгучими болями за грудиной по ходу пищевода, изжогой и отрыжкой. При желчнокаменной болезни периодически возникают приступообразные боли в правом подреберье и тошнота. Нередко развивается острое воспаление желчного пузыря, которое требует экстренной операции.
От появления первых симптомов стеноза до постановки верного диагноза обычно проходит не один год [6]. Очень часто пациенты с этой патологией приходят на приём к хирургу гастроэнтерологу, терапевту или в экстренном порядке поступают в больницу с подозрением на другие острые заболевания, такие как панкреатит, желчная колика, аппендицит, язва желудка или двенадцатиперстной кишки. Их оперируют по поводу предполагаемых болезней, но симптомы не исчезают.
Чтобы избавить себя от ненужных операций и вовремя поставить верный диагноз, пациенту стоит в первую очередь обратиться к гастроэнтерологу и пройти дообследование.
Патогенез стеноза чревного ствола
Чревный ствол — это толстая короткая ветвь брюшного отдела аорты. Она начинается сразу под диафрагмой и делится на три артерии, которые снабжают кровью печень, селезёнку и желудок.
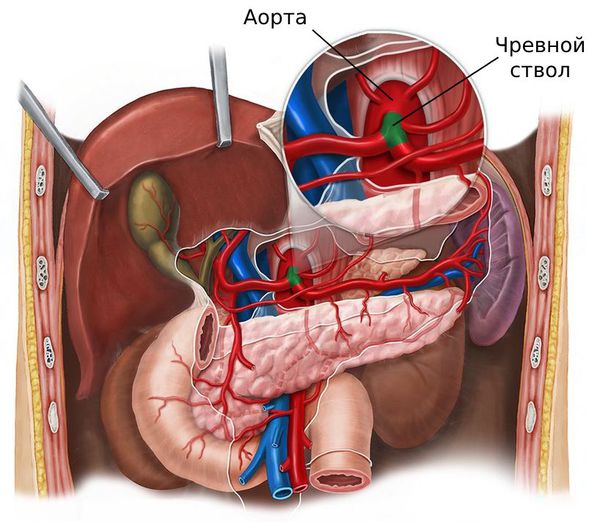
Обычно развитие стеноза неразрывно связано с двумя анатомическими особенностями:
- отхождением ствола от аорты сразу под срединной дугообразной связкой диафрагмы;
- тесным контактом с чревным сплетением и наслоением его тканей на чревный ствол [9].
Окружающие ткани плотно сдавливают чревный ствол и образуют механическую преграду, сужая просвет ствола. Из-за возникшего стеноза к органам поступает меньше крови, чем нужно.
Особенно остро эта нехватка ощущается при переваривании пищи: она становится причиной появления боли в животе. Со временем из-за нехватки кислорода, который должен поступать с кровью, развивается хроническая абдоминальная ишемия [10].
Нередко при обследовании по каким-либо смежным проблемам у пациентов выявляют гемодинамически значимый стеноз — с диаметром ствола более 70%. Несмотря на анатомическую предрасположенность и механическую преграду, к органам всё-таки поступает достаточное количество крови, богатой кислородом, поэтому у пациента не возникают типичные признаки абдоминальной ишемии.
Другой причиной, по которой стеноз никак себя не проявляет себя, является коллатеральный (обходной) кровоток. Но он не всегда может обеспечить органы достаточным притоком крови.
Классификация и стадии развития стеноза чревного ствола
Пока у этой патологии нет единой общепринятой классификации. Множество авторов предлагали разные варианты, но они не получили повсеместного распространения.
Наиболее популярной и практически значимой считается хирургическая классификация А. А. Спиридонова [8]. Она помогает понять, нужна ли пациенту операция, спрогнозировать и оценить результаты лечения.
Вместе с соавторами А. А. Спиридонов разделил развитие болезни на четыре стадии:
- Стадия компенсации:
- Ia — бессимптомная стадия;
- Ib — боль в области печени и селезёнки возникает при перегрузке органов пищеварения, т. е. после переедания или чрезмерной физической нагрузки.
- Стадия субкомпенсации — симптомы возникают после обычного приёма пищи и/или умеренной физической нагрузки.
- Стадия декомпенсации — симптомы возникают независимо от нагрузки и приёма пищи, боли становятся постоянными.
- Стадия язвенно-некротических изменений — в желудке и двенадцатиперстной кишке появляются язвы, развивается энтерит и колит. Все эти изменения относятся к осложнениям стеноза чревного ствола. Но они могут возникнуть и на II, и на III стадии болезни.
Гастроэнтерологи часто используют классификацию, предложенную доктором Л. Б. Лазебником и соавторами [11]. В ней хроническая абдоминальная ишемия разделена на четыре функциональных класса (ФК):
- I ФК — симптомы не выражены, кровоток нарушается только после приёма пищи или физической нагрузки, например бега.
- II ФК — боль возникает в покое и усиливается при нагрузке на органы пищеварения, человек постепенно худеет, кишечник и поджелудочная железа перестают нормально работать: помимо боли в верхних отделах живота возникает тошнота и рвота, стул становится кашицеобразным.
- III ФК — выраженное нарушение кровотока в покое сочетается с постоянной болью в животе, развитием гастрита и язв.
- IV ФК — стадия деструктивных изменений, вплоть до некроза стенки желудка. Стадия развивается очень редко и в основном связана с тромбозом чревного ствола — полной закупоркой его просвета.
Осложнения стеноза чревного ствола
К осложнениям относятся клинические проявления в стадии декомпенсации:
- Язвы желудка или двенадцатиперстной кишки. Возникают из-за ишемии слизистой оболочки органа. Их проявления несколько схожи со стенозом: боли в верхних отделах живота, вздутие, тошнота, изжога, иногда рвота. Но в отличие от стеноза, боли при гастрите и язве возникают на «голодный» желудок.
- Кахексия (истощение). Боль после приёма пищи вынуждает больного отказаться от еды. Из-за этого в организм перестают поступать необходимые вещества (витамины, минералы, белки, жиры, углеводы, аминокислоты), нарушается выработка ферментов, создание новых клеток и другие процессы.
Кроме этого, у язвенной болезни есть свои жизнеугрожающие осложнения:
- Желудочно-кишечное кровотечение. Проявляется рвотой в виде кофейной гущи, чёрным дёгтеобразным стулом (меленой), слабостью, головокружением и потерей сознания.
- Перфорация язвы. Кислое содержимое желудка, проникая в брюшную полость, обжигает и инфицирует её. Это приводит к развитию перитонита — смертельно опасному состоянию, которое требует экстренной операции.
- Пенетрация язвы. Язвенный дефект образует свищевой ход и проникает в поджелудочную железу, общий желчный проток или желчный пузырь и вызывает воспаление.
- Рубцово-язвенный стеноз. После заживления язвы в выходном отделе желудка или луковице двенадцатиперстной кишки замещаются рубцовой тканью. Из-за этого просвет органа сужается, что затрудняет прохождение пищи. При тяжёлой форме рубцово-язвенного стеноза развивается непроходимость: пища перестаёт попадать в кишечник.
- Малигнизация язвы. Клетки в области язвенного дефекта могут трансформироваться в раковые, что приводит к развитию злокачественной опухоли. Это осложнение характерно для большинства язв желудка: в 92 % случаев хроническая язва является предраковым состоянием [20][21].
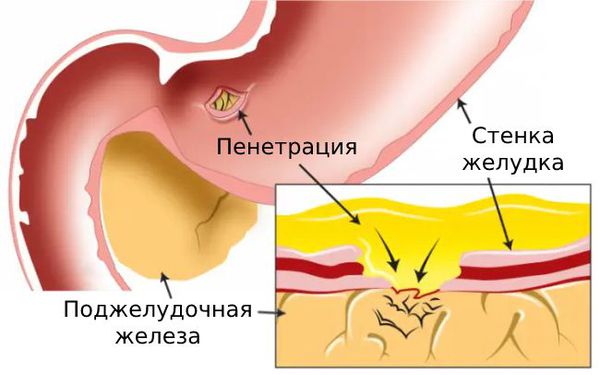
Диагностика стеноза чревного ствола
Подтвердить или исключить компрессионный стеноз чревного ствола нетрудно. Но прежде чем врач заподозрит это редкое заболевание, может пройти много времени: в среднем около трёх лет [5]. За этот период у пациента диагностируют и лечат другие сопутствующие болезни с похожими симптомами, но это не приводит к стойкой ремиссии и не улучшает состояние больного.
Чтобы поставить верный диагноз, нужно исключить другие, более очевидные причины.
Диагностика начинается с тщательного сбора жалоб и истории болезни (анамнеза). Обычно заподозрить стеноз позволяет триада симптомов: боль в верхних отделах живота, которая возникает после приёма пищи и самостоятельно проходит через 2 часа, постепенная потеря веса и диспепсические расстройства, описанные выше [12].
При объективном осмотре можно заметить дефицит массы тела, бледность и сухость кожи. Выслушивание стетоскопом помогает уловить систолический шум в верхней части живота: он указывает на препятствие кровотоку. При прощупывании живота возникает умеренная боль в верхних отделах.
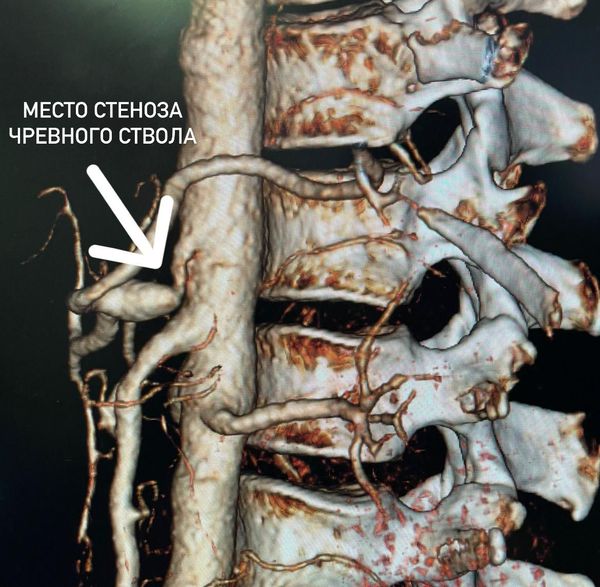
Если при сборе анамнеза и осмотре у врача возникает подозрение на компрессионный стеноз чревного ствола, он должен направить пациента на дообследование: ультразвуковое дуплексное сканирование (УЗДС), ангиографию или КТ-ангиографию непарных висцеральных ветвей брюшной аорты.
При УЗДС чревного ствола оцениваются такие параметры, как диаметр сосуда, процент стеноза, пиковая систолическая и конечная диастолическая скорость кровотока (ПССК и КДСК). Исследование проводится стоя, важно сравнить параметры на вдохе и на выдохе [13].
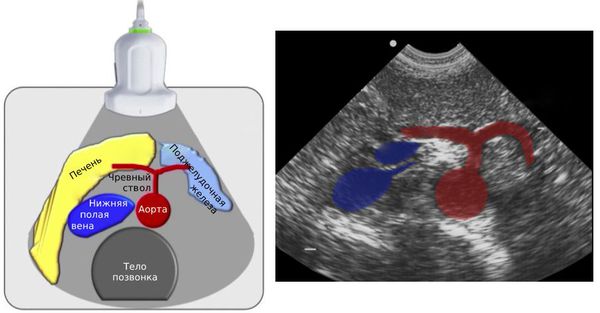
Ангиография помогает выявить точное место стеноза и его степень сразу во время исследования. Недостатком метода является его инвазивность: это операция, которая требует анестезии [15].
КТ-ангиография с внутривенным контрастированием и 3D-реконструкцией позволяет с высокой точностью подтвердить внешнюю компрессию чревного ствола и оценить степень стеноза [14]. Она также помогает определить угол, под которым чревный ствол отходит от аорты. Всё это нужно для того, чтобы спланировать операцию [12]. Аппараты для такого исследования есть даже в районных центрах.
Лечение стеноза чревного ствола
Лечение стеноза бывает консервативным и оперативным. Первый вариант возможен в стадии компенсации и субкомпенсации. Он направлен на купирование симптомов. Если консервативная терапия оказалась неэффективной, пациенту назначают оперативное лечение.
Консервативная терапия
Консервативное лечение не влияет на основную причину болезни. Оно сугубо симптоматическое или направлено на сопутствующие заболевания: ГПОД или желчнокаменную болезнь.
В качестве симптоматического лечения используют различные лекарства:
- гастропротекторы — защищают и восстанавливают слизистую оболочку желудка;
- обволакивающие препараты — используют с той же целью непосредственно перед приёмом пищи;
- прокинетики — положительно влияют на моторику желудка, назначают при тошноте во время еды или гастроэзофагеальном рефлюксе (ГЭРБ);
- спазмолитики — воздействуют на гладкую мускулатуру, снижая болевой синдром;
- нестероидные противовоспалительные препараты (НПВП) — используются для обезболивания.
Следующий важный момент консервативного лечения — щадящая диета. Важно исключить из рациона острую, жирную и жареную пищу. Чтобы снизить нагрузку на желудок, рекомендуется питаться дробно, небольшими порциями. Также важно избегать стрессов и чрезмерной физической нагрузки. Всё это помогает снизить интенсивность боли после еды.
Некоторые клиники в комплексное лечение включают психотерапию и иглорефлексотерапию [16]. У последнего метода лечения нет безоговорочно доказательной базы, но многие практикующие врачи отмечают его эффективность в комплексной терапии.
Если консервативное лечение не помогает, встаёт вопрос о проведении операции.
Оперативное лечение
Чтобы выяснить, нужна ли пациенту операция, врач должен определить клиническую стадию болезни, выраженность симптомов, частоту их появления и оценить результаты обследования: УЗДС или КТ-ангиографии.
Затем нужно выбрать метод оперативного лечения:
- отрытая или лапароскопическая декомпрессия чревного ствола [7];
- реконструктивная операция;
- эндоваскулярная хирургия;
- гибридное оперативное лечение.
Отрытая операция — самый частый способ хирургического лечения. Чтобы добраться до чревного ствола, доктор рассекает брюшную стенку, а затем — давящие на него структуры: срединную дугообразную связку диафрагмы и ткани чревного сплетения.
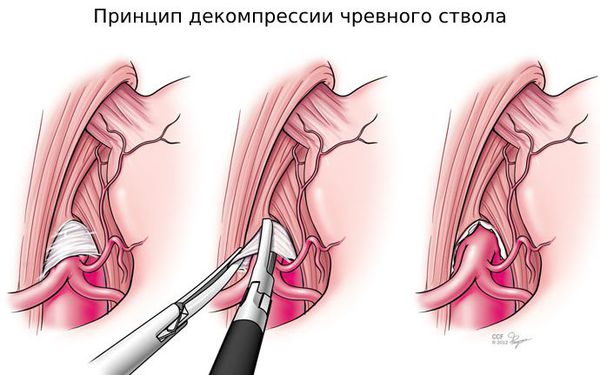
Эта операция эффективна, но довольно травматична. После вмешательства организм восстанавливается примерно три месяца. Могут образоваться вентральные грыжи, при которых внутренние органы смещаются кнаружи. Иногда стеноз развивался повторно [17].
Лапароскопическая декомпрессия чревного ствола по технике выполнения принципиально не отличается от открытой операции. Разница — в менее травматичном (малоинвазивном) доступе и удобном отображении зоны вмешательства, которая видна всей операционной бригаде.
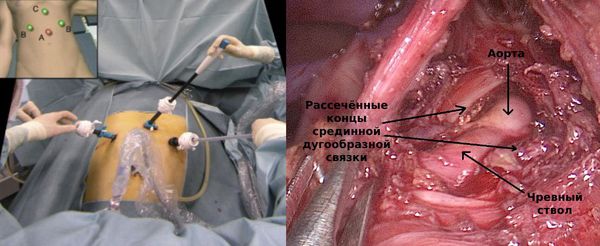
Боль в ране после такой операции менее выражена, пациент быстрее восстанавливается: в среднем 4–5 дней он находится в стационаре под наблюдением врача, а через 3–4 недели возвращается к обычной жизни и привычным нагрузкам.
Об успешной лапаросокпической декомпрессии чревного ствола первым сообщил американский хирург S. Roayaie в 2000 году [19]. С тех пор эту методику осваивают многие хирурги, но пока она не смогла «вытеснить» открытую декомпрессию. Это связано с техническими трудностями во время операции и приверженности пожилых хирургов к традиционной, более привычной методике.
Реконструктивные операции рекомендуются при выраженных изменениях, которые не позволяют освободить чревный ствол от сдавливающих тканей. Они выполняются сосудистыми хирургами в специализированных центрах. Врачи делают пластику чревного ствола или заменяют его трансплантатом — искусственным или естественным, т. е. другим сосудом. Эти операции выполняются открытым способом и переносятся пациентом так же, как и открытая декомпрессия чревного ствола.
Эндоваскулярная операция рекомендуется пациентам старше 60 лет, артерии которых сужены атеросклеротическими бляшками. Чревный ствол расширяют с помощью баллонного дилататора или стента [18]. Оба варианта можно выполнить только после предварительной хирургической декомпрессии [12].
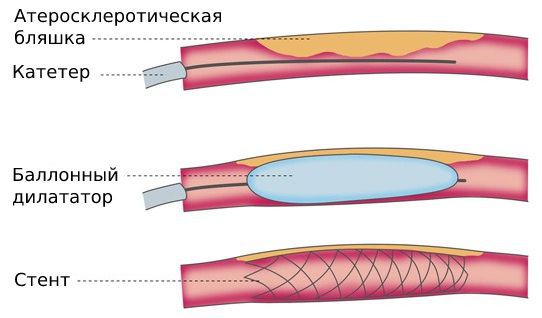
Хотя эндоваскулярные операции являются самым малоинвазивным способом лечения, они сопровождаются определёнными рисками: деформацией, переломом, миграцией стентов или тромбозом стентированной артерии.
Гибридное (комбинированное) лечение проводится, если чревный ствол сужен как изнутри, так и снаружи. Оно заключается в одномоментном или поэтапном выполнении двух методов лечения: декомпрессии чревного ствола и установки стента [18].
После эндоваскулярных и реконструктивных операций нужно наблюдаться у сосудистого хирурга и постоянно принимать препараты, разжижающие кровь. Схемы приёма зависят от проведённой операции. Эти обязательные меры помогут избежать повторного стеноза.
Прогноз. Профилактика
Компрессионный стеноз чревного ствола не угрожает жизни, но существенно сказывается не её качестве [12]. Многие пациенты жалуются на то, что им страшно есть и сложно работать из-за боли или общего недомогания.
При эффективном консервативном лечении стеноза прогноз благоприятный: пациент может спокойно работать и принимать пищу. Но если заболевание переходит в стадию декомпенсации, симптомы прогрессируют, а консервативное лечение не приносит облегчения, устранить причину можно только с помощью операции. Без неё прогноз будет неблагоприятным. Поэтому пациентам рекомендуется как можно раньше обратиться к врачу и пройти все назначенные обследования. Это поможет вовремя выявить болезнь и определить тактику лечения.
Предупредить развитие стеноза нельзя, так как это анатомическая особенность. Чтобы снизить риск развития симптомов, рекомендуется отказаться от курения, правильно, сбалансировано питаться и физически не перегружать себя.
Список литературы
- Dunbar J. D. et al. Compression of the celiac trunk and abdominal angina // The American Journal of Roentgenology Radium Therapy and Nuclear Medicine. — 1965. — № 3. — P. 731–744.ссылка
- Белякин С. А., Кохан Е. П., Мироненко Д. А. Хроническая абдоминальная ишемия. — М.: БИНОМ, 2014. — 168 с.
- Старков Ю. Г., Джантуханова С. В., Глаголева Н. Ю. Хирургическое лечение экстравазальной компрессии чревного ствола // Хирургия. — 2017. — № 12. — С. 85–89.
- Большаков О. П., Игнашов А. М., Власова М. И. Топографоанатомическое обоснование хирургической декомпрессии чревного ствола. — СПб.: Издательство СПбГМУ, 2001. — 27 с.
- Чернышев Д. А., Пузанов С. Ю., Румянцев И. П., Васильченко В. А. Совершенствование методики лапароскопической декомпрессии стеноза чревного ствола // IV неделя образования в Елизаветинской больнице: медицинская помощь в условиях пандемии COVID-19. — 2020. — С. 78–79.
- Канаев А. И., Игнашов А. М. Клиника, диагностика, лечение синдрома компрессии чревного ствола // Клинические и экспериментальные исследования. — 2006. — № 3. — С. 125–129.
- Игнашов А. М. Клиника, диагностика и хирургическое лечение стеноза чревного ствола: автореф. дис. … д-ра мед. наук: 14.00.27. — М., 1981. — 32 с.
- Спиридонов А. А., Клионер Л. И. Хроническая ишемия органов пищеварения // Сердечно-сосудистая хирургия: Руководство. — М.: Медицина, 1996. — С. 681–688.
- Brandt L. J., Boley S. J. Celiac axis compression syndrome. A critical review // Am J Dig Dis — 1978. — № 7. — P. 634–640.ссылка
- Jimenez J. C., Dutson E. P. Median Arcuate Ligament Syndrome: Results of Open and Laparoscopic Median Arcuate Ligament Release // Mesenteric Vascular Disease. Current Therapy. — Springer, 2015. — Р. 375–383.
- Лазебник Л. Б., Звенигородская Л. А. Хроническая ишемическая болезнь органов пищеварения. — М.: Анахарсис, 2003. — 136 с.
- Министерство здравоохранения РФ. Ассоциация сердечно-сосудистых хирургов России. Синдром компрессии чревного ствола брюшной аорты: клинические рекомендации. — М., 2018. — 34 с.
- Сурнина Е. Е. Возможности ультразвуковой допплерографии с функциональной оценкой дистального русла при экстравазальной компрессии чревного ствола у детей: дис. … канд. мед. наук: 14.01.13. — Челябинск, 2018. — 110 с.
- Horton K. M., Talamini M. A., Fishman E. K. Median Arcuate Ligament Syndrome: Evaluation with CT Angiography // Radiographics. — 2005. — № 5. — P. 1177–1182.ссылка
- White R. D., Weir-McCall J. R., Sullivan C. M., Mustafa S. A. et al. The celiac axis revisited: anatomic variants, pathologic features, and implications for modern endovascular management // Radiographics. — 2015. — № 3. — P. 879–898.
- Левин А. В., Гуров С. А., Ефремова Н. Ю. Применение методов рефлексотерапии в лечении гастроэнтерологических заболеваний // Медицина. Социология. Философия. Прикладные исследования. — 2020. — № 4. — С. 20–22.
- Ван Чжо. Отдалённые результаты оперативного лечения больных синдромом компрессии чревного ствола: дис. … канд. мед. наук: 14.01.26. — СПб, 2020. — 111 с.
- Michalik M., Dowgiałło-Wnukiewicz N., Lech P., Majda K., Gutowski P. Hybrid (laparoscopy + stent) treatment of celiac trunk compression syndrome (Dunbar syndrome, median arcuate ligament syndrome (MALS)) // Wideochir Inne Tech Maloinwazyjne. — 2016. — № 4. — P. 236–239.ссылка
- Roayaie S., Jossart G., Gitlitz D. et al. Laparoscopic release of celiac artery compression syndrome facilitated by laparoscopic ultrasound scanning to confirm restoration of flow // J. Vasc. Surg. — 2000. — № 4. — Р. 814–817.ссылка
- Алексейцева С. П., Швецкий А. Г., Палсачев В. И. Люминесцентная эндоскопия в диагностике малигнизации хронических язв желудка // Сибирский медицинский журнал (Иркутск). — 1995. — № 1. — С. 8–10.
- Milosavljevic T., Kostić-Milosavljević M., Jovanović I., Krstić M. Complications of peptic ulcer disease // Dig Dis. — 2011. — № 5. — P. 491–493.ссылка
